Le texte qui suit est la politique-cadre de la faculté sur la sécurité des résidents que l’on retrouve au site suivant;
https://medpostdoc.umontreal.ca/etudiants/reglement-et-politiques/guide-de-securite/
Il est suivi de la section : IV- Politiques spécifiques de notre programme où les politiques spécifiques à notre programme sont énoncés. Considérer également le programme Bien-être afin d’assurer la sécurité psychologique de nos résidents.
Responsabilités
Résidents
Se soumettre aux politiques de sécurité adoptées. Transmettre aux autorités de leur programme et/ou à la direction des établissements toute information mettant en cause des questions de sécurité.
Programmes de formation
Répondre avec diligence à toute inquiétude ayant trait aux questions de sécurité et être proactif dans la promotion d’un environnement éducatif sécuritaire en collaboration avec les directions des établissements.
I – Sécurité physique
Contact avec les patients
- Les résidents appelés à évaluer des patients potentiellement violents doivent pouvoir le faire dans des locaux appropriés, spécialement aménagés, et à proximité de services de sécurité.
- Les résidents ne devraient pas travailler seuls dans une clinique en dehors des heures ouvrables.
- Les résidents doivent en tout temps avoir accès au service de sécurité de l’établissement où ils travaillent.
- Lors d’une première visite à domicile chez un patient, le résident doit être accompagné d’un enseignant. Lors des visites subséquentes chez le même patient, le résident peut ne pas être accompagné seulement si le domicile est jugé sécuritaire par le résident et les enseignants. Les résidents doivent avoir accès à un moyen de communication pour rejoindre leur superviseur ou de l’aide (téléphone cellulaire)
- Tous les résidents devraient avoir accès à une formation de base en gestion du patient agressif (formation de type Omega). Les résidents appelés plus régulièrement à être en contact avec cette clientèle devraient bénéficier d’une formation plus poussée.
- Les mesures de sécurité doivent être connues des résidents.
Lieux physiques
- Les résidents doivent pouvoir travailler dans des locaux adéquats, bien entretenus et sécuritaires. Des locaux spécialement aménagés pour des circonstances particulières doivent être disponibles.
- Les lieux prévus pour déposer leurs vêtements et effets personnels doivent être accessibles et pourvus de mécanismes contre les vols.
- Les chambres de garde doivent être entretenues adéquatement et munies de portes qui verrouillent, d’un téléphone et d’un éclairage adéquat. Elles doivent être localisées dans un endroit sécuritaire et facilement accessible.
Déplacements
- Les résidents doivent être vigilants lors des déplacements après les gardes. La fatigue affecte les capacités de conduire. Il est recommandé de prendre un moyen de transport alternatif si le résident ne se sent pas assez alerte pour conduire.
- Les résidents étant appelés à se déplacer dans le cadre de leurs fonctions doivent pouvoir le faire de façon sécuritaire. Ils doivent avoir accès aux services de sécurité de l’établissement pour un raccompagnement à leur véhicule lorsqu’ils le jugent nécessaire.
- Les résidents ne devraient pas être de garde la veille d’un déplacement significatif en voiture pour débuter un nouveau stage en région. Dans le cas où ceci ne serait pas possible, le premier jour du nouveau stage devrait être retardé.
- En cas d’intempérie, le résident ne doit pas être forcé à un déplacement en-dehors de son site de base pour débuter un stage en région. Il doit aviser ses superviseurs pour que des activités alternatives soient discutées.
II – Risques biologiques et radioprotection
- Les résidents doivent être formés et se soumettre aux règles universelles de précautions et aux procédures d’isolation, le cas échéant.
- Les résidents doivent se familiariser avec les services offerts par les autorités des établissements, notamment concernant les procédures et protocoles à appliquer en cas d’exposition à des liquides contaminés, de piqûres avec aiguilles souillées, ou de contact avec des maladies contagieuses à déclaration obligatoire.
- Les résidents sont fortement encouragés à garder leur immunisation à jour selon le Programme d’Immunisation Québec (PIQ) et sont avisés du fait que les établissements de santé peuvent restreindre l’accès aux résidents ne s’étant pas conformés au PIQ. Si des déplacements à l’étranger en zone endémique sont nécessaires pour des stages obligatoires ou optionnels d’un programme, ils doivent être avisés au moment opportun des vaccinations et autres mesures de prévention requises.
- La politique COVID et celle des maladies respiratoires est celle de la Santé publique; https://www.quebec.ca/sante/conseils-et-prevention/prevention-des-accidents-des-lesions-et-des-maladies/gestes-limiter-transmission-maladies-respiratoires-infectieuses. Les résidents sont référés au Bureau de santé de leur milieu de stage pour les questions d’ordre pratiques.
- Politique de protection respiratoire de base (voir ci-bas)
- Politique sur la protection des risques biologiques (voir ci-bas)
- Politique en radioprotection (voir ci-bas)
- Les résidents appelés à travailler dans un environnement exposé à la radiation doivent recevoir une formation de base en radioprotection et observer les règles de fonctionnement, incluant le port d’un dosimètre.
- Politique de protection respiratoire (voir ci-bas)
Vaccination
L’exposition à certains pathogènes est potentiellement plus élevée en milieu hospitalier. En plus des pratiques de base en prévention des infections, la vaccination est une méthode efficace et sûre de prévenir certaines maladies infectieuses. Tout étudiant à la Faculté de médecine de l’Université de Montréal doit se conformer au programme de vaccination des sciences de la santé en vigueur. Ce document propose des recommandations en ce qui a trait à la vaccination des résidents à la Faculté de médecine de l’Université de Montréal.
Les vaccins dans la section suivante sont gratuits pour les tous les étudiants et résidents qui souscrivent au régime d’assurance-maladie du Québec (RAMQ). D’autres vaccins pourraient être indiqués dans des contextes particuliers. Consulter le document Programme d’immunisation du Québec pour plus d’informations sur les contre-indications, les allergies et les effets secondaires.
Pour tous les vaccins recommandés, le résident doit fournir une preuve d’immunisation écrite et signée par un médecin ou une infirmière si le vaccin a déjà été administré. En l’absence d’une telle preuve, le vaccin sera considéré comme non administré et il faudra procéder à la vaccination. Il est de la responsabilité du résident de s’assurer d’obtenir une preuve écrite et signée par un médecin ou une infirmière pour tout nouveau vaccin reçu.
Coqueluche
Les résidents qui n’ont pas reçu (depuis 2004) une dose de vaccin comprenant la composante coqueluche acellulaire doivent recevoir UNE DOSE de dcaT (diphtérie-coqueluche acellulaire-tétanos).
- Il n’y a pas d’intervalle d’administration à respecter chez les résidents qui ont reçu un vaccin comprenant la composante tétanique (ex. d2T5) et qui ont besoin d’une protection contre la coqueluche.
- Un vaccin combiné dcaT-Polio peut être utilisé pour amorcer ou compléter la vaccination contre la diphtérie, la coqueluche, le tétanos et la poliomyélite chez les résidents sans antécédents d’immunisation ou avec immunisation incomplète pour la poliomyélite.
- Une seule dose de vaccin dcaT suffit pour la protection contre la coqueluche chez l’adulte.
Diphtérie et tétanos
Un résident est considéré immunisé contre la diphtérie et le tétanos s’il a reçu :
- 4 doses du vaccin DCT (diphtérie-coqueluche cellules entières-tétanos) ou du vaccin DT (diphtérie-tétanos), dont une dose après l’âge de 4 ans OU
- 3 doses du vaccin d2T5 ou du vaccin d2T5 -Polio ou du vaccin dCaT (l’un, l’autre ou les 3 peuvent avoir été administrés) OU
- 4 doses (l’un ou l’autre) si les vaccins DCT ET d2t5 (incluant d2T5 –Polio et dCaT) ont été utilisé
- ET a reçu une dose de rappel (d2T5, d2T5-Polio ou dcaT) au cours des 10 dernières année
En l’absence d’immunité contre la diphtérie et le tétanos, la vaccination devra être amorcée et complétée :
- 3 doses de vaccin avec composante diphtérie-tétanos incluant une dose de vaccin avec composante dcaT réparties en 7 mois.
Un rappel vaccinal contre la diphtérie-tétanos (d2T5) pourra ensuite être administré au besoin et à tous les 10 ans.
Vaccination contre la polyomyélite
Un résident est considéré immunisé contre la poliomyélite s’il a reçu :
- 3 doses totales de VPTO (vaccin contre la poliomyélite trivalent oral ou Sabin) et/ou de VPI (vaccin contre la poliomyélite inactivé ou Salk) dont l’une après l’âge de 4 an
- 3 doses totales administrées après l’âge de 7 ans du VPI et du vaccin d2T5- Polio.
En l’absence d’immunité contre la poliomyélite, la vaccination devra être amorcée et complétée :
- 3 doses de vaccin avec composante polio, incluant une dose de vaccin avec composante dcaT réparties en 7 mo
Vaccination contre la rougeole
Un résident est considéré immunisé contre la rougeole s’il répond à l’un des critères suivants:
- Est né avant 1970.
- Est né après 1970 ET a reçu 2 doses après l’âge d’un an avec un intervalle minimal d’un mois entre les dose
- A une attestation médicale qui certifie qu’il a eu la rougeole avant le 1er janvier 199
- A une sérologie démontrant la présence d’anticorps contre la rougeo
Un résident ne répondant pas à ces critères d’immunité doit recevoir 2 doses de vaccin s’il n’a jamais été vacciné et une dose s’il est né entre 1970 et 1979 et qu’il a reçu seulement une dose du vaccin contre la rougeole.
Vaccination contre la rubéole
Un résident est considéré immunisé contre la rubéole s’il répond à l’un des critères suivants :
- A reçu une dose de vaccin même en présence d’une sérologie négative.
- A une sérologie positive pour la rubéole avec un titre d’anticorps de ≥ 10 UI/m
En aucun cas les antécédents cliniques de rubéole ne constituent une preuve fiable d’immunité. En l’absence d’immunité contre la rubéole, le résident devra recevoir une dose de vaccin.
Vaccination contre les oreillons
Un résident est considéré immunisé contre les oreillons s’il répond à l’un des critères suivants:
- Est né avant 1970.
- A reçu une dose de va
- A une sérologie démontrant la présence d’anticorps contre les oreillon
En l’absence d’immunité contre les oreillons, le résident devra recevoir une dose de vaccin.
Vaccination contre la varicelle
Un résident est considéré immunisé contre la varicelle s’il répond à l’un des critères suivants:
- A une histoire de varicelle à partir de l’âge d’un an ou de zona quel que soit l’âge.
- A une sérologie démontrant la présence d’anticorps contre la varicelle.
- A reçu le nombre requis de doses de vaccin selon l’âge :
O 2 doses de vaccin à un mois d’intervalle après l’âge de 13 ans.
o 1 dose s’il a reçu le vaccin avant l’âge de 13 ans.
En l’absence d’immunité contre la varicelle, le résident devra recevoir 2 doses de vaccin ou une seule dose s’il a reçu seulement une dose après l’âge de 13 ans. En l’absence d’immunité contre la rougeole, la rubéole et/ou les oreillons, le vaccin RRO-Varicelle pourra être utilisé pour la 1re dose et possiblement pour la 2e dose si indiquée.
Vaccination contre l’hépatite B
Les résidents qui n’ont pas reçu (depuis 1994) une série vaccinale complète contre l’hépatite B devront débuter et compléter leur vaccination dans les intervalles d’administration prescrits (0, 1 et 6 mois après le début de la vaccination).
Une sérologie post-vaccinale devra être effectuée entre un mois et 6 mois après la fin de la série vaccinale.
- Un titre d’anti-HBs ≥ 10 UI/L indique une réponse au vaccin et une protection contre le virus de l’hépatite
- Une non-réponse ou une faible réponse vaccinale (< 10 UI/L) nécessitera une revaccination complète ou partielle avec sérologies post-vaccinales.
- Un maximum de 2 séries vaccinales peut être administré.
Une sérologie post-vaccinale NE DOIT PAS être faite chez les résidents qui ont déjà été vaccinés dans le passé (dernière dose il y a plus de 6 mois) même s’ils n’ont pas eu de sérologie post-vaccinale (un à 6 mois post vaccin).
- Une sérologie post-vaccination doit alors être effectuée après exposition à des liquides biologique
Vaccination contre le méningocoque
Les résidents qui manipulent des souches de méningocoque devraient se faire vacciner contre le méningocoque (vaccin conjugué quadrivalent). Le vaccin n’est pas indiqué pour ceux qui manipulent seulement des spécimens potentiellement infectés.
Vaccination contre l’influenza
Les résidents doivent se faire vacciner contre l’influenza saisonnière annuellement.
Vaccination indiquée pour une condition de santé selon le PIQ
Certains vaccins sont indiqués pour des conditions de santé particulières. Le résident est responsable de vérifier si des vaccins sont indiqués pour sa ou ses conditions médicales.
Dépistage de l’infection tuberculeuse latente (ITL)
Tout étudiant ou résident devrait subir un dépistage de l’ITL en 2 étapes avant de débuter ses stages, s’il répond à au moins un des critères suivants :
- Est né à l’extérieur du Canada.
- Est né au Canada avant 1976.
- A reçu le vaccin
- A eu une exposition connue à un cas de tuberculose contagieuse,
- A fait un séjour d’une durée cumulative de 3 mois ou plus à l’extérieur des pays suivants : Canada, États-Unis, Australie, Nouvelle-Zélande, certains pays d’Europe de l’Ouest (Allemagne, Autriche, Belgique, Danemark, Finlande, France, Grèce, Irlande, Italie, Luxembourg, Norvège, Pays-Bas, Royaume-Uni, Suède, Suisse) et des Antilles (à l’exception d’Haïti et de la République dominicaine).
Un dépistage de l’ITL devrait également être fait après une exposition significative, peu importe si elle survient au travail ou non. Consulter le bureau de santé ou la personne responsable de l’établissement fréquenté pour plus d’informations.
Les étudiants et les résidents avec un dépistage positif doivent subir un examen médical pour exclure une tuberculose active et pour évaluer la nécessité d’un traitement de l’ITL.
Politique de protection respiratoire
Certaines maladies contagieuses, comme la tuberculose, la rougeole et la varicelle, se transmettent au personnel soignant par aérosol. Ceci rend nécessaire le port d’un appareil de protection respiratoire de type N95. Ces masques sont également indiqués dans les cas de maladies respiratoires sévères d’origine infectieuse (MRSI) et lors de certaines procédures produisant des aérosols.
Pour assurer leur efficacité, ces masques nécessitent un test d’ajustement, plus fréquemment appelé fit-test. Ce test est disponible dans la plupart des établissements de santé et est régulé par la norme CSA Z94.4. Un test d’ajustement est nécessaire pour chaque type de masque utilisé. De plus, il doit être répété en cas de changement de la morphologie du visage (ex : perte ou gain de poids, chirurgie maxillo-faciale, etc.).
- Les étudiants et résidents ne devraient pas entrer en contact avec des patients à risque d’être atteints d’une maladie avec transmission par aérosol sans avoir préalablement subi un test d’ajustement pour le port d’un masque N95.
- Les étudiants et résidents sont responsables d’avoir un test d’ajustement à jour avec le ou les masques utilisé(s) dans leur milieu de stage.
- Les femmes enceintes devraient éviter d’entrer en contact avec des patients à risque d’être atteints d’une maladie avec transmission par aérosol étant donné les changements de morphologie durant la grossesse rendant incertaine la fiabilité des tests d’ajustement.
- En tout temps, les étudiants et résidents doivent se conformer aux politiques de prévention des infections et de protection respiratoire de l’établissement fréquenté.
Références
- ASSTSAS, «Protection respiratoire contre les risques biologiques», http://www.asstsas.qc.ca/dossiers-thematiques/risques-biologiques-infections/protection-respiratoire.html , accédé le 18 mars 2013.
- CANADIAN STANDARDS ASSOCIATION, «CAN/CSA-Z94.4-11 – Selection, use, and care of respirators», 2011.
- INSPQ-CINQ, «Prévention de la transmission des maladies respiratoires sévères d’origine infectieuse (MRSI), de l’influenza aviaire A(H5N1) et de la grippe A(H1N1) d’origine porcine dans les milieux de soins», mai 2009, http://www.inspq.qc.ca/pdf/publications/948_AvisInfluenzaAH5N1GrippeAH1N1.pdf , accédé le 18 mars 2013.
- INSPQ – CINQ, «Mesures de prévention et contrôle de la grippe pandémique H1N1 lors de la vague pandémique pour les établissements de soins aigus, les soins ambulatoires et les soins à domicile», Novembre 2009, http://www.inspq.qc.ca/pdf/publications/1018_PrevGrippeEtablissementsAigus.pdf , accédé le 18 mars 2013.
Risques biologiques en lien avec un voyage ou un stage à l’étranger
Le résident est responsable:
- Avant le voyage ou le stage à l’étranger : d’obtenir les vaccins et les prophylaxies médicamenteuses indiqués pour la destination, et ce, dans les délais prescri
- Pendant le voyage ou le stage à l’étranger : de prendre les mesures pour éviter l’acquisition de maladies transmissible
- Après le voyage ou le stage à l’étranger : de s’assurer d’avoir un suivi médical adéquat en cas d’exposition significative (ex. dépistage de l’ITL en cas d’exposition à la tuberculose)
À noter que la plupart des vaccins en lien avec un voyage ne sont pas couverts par le programme de gratuité. Il en va de même pour la prophylaxie médicamenteuse. Concernant le vaccin contre l’hépatite A, il pourra être administré gratuitement par son établissement si le résident en fait la demande (article 27.02, convention collective, FMRQ).
Politique exposition à des liquides biologiques
Les étudiants et résidents exposés à des liquides biologiques dans le cadre de leur stage doivent suivre les procédures établies dans l’établissement fréquenté en ce qui a trait au suivi post-exposition pour évaluer le risque de transmission des virus des hépatites B et C et du VIH et la nécessité d’entreprendre un traitement prophylactique. Les règles d’éthique et de confidentialité doivent être suivies en tout temps tant pour la personne source que la personne exposée. Consulter le document Guide pour la prophylaxie postexposition (PPE) à des liquides biologiques dans le contexte du travail pour plus d’informations (en annexe).
Le Collège des médecins stipule dans le document Le médecin et les infections transmises par le sang :
«Un médecin infecté et qui pose des actes médicaux propices à la transmission est présumé inapte à l’exercice de sa profession s’il n’a pas soumis sa pratique professionnelle à une évaluation par un comité d’experts ou s’il ne respecte pas les limitations d’exercice qu’il doit observer.»
Tout étudiant ou résident qui pose des actes médicaux à risque de transmission et qui reçoit un diagnostic de VIH, d’hépatite B et/ou d’hépatite C doit donc faire évaluer son dossier par le Service d’évaluation des risques de transmission d’infections hématogènes (SERTIH). Consulter www.inspq.qc.ca/sertih/ pour plus d’informations.
FEMMES ENCEINTES
La résidente qui désire planifier une grossesse doit:
- S’assurer d’une immunisation complète telle que recommandée dans ce présent document.
- Porter une attention particulière à son statut sérologique contre la rubéole et la varicelle.
- En l’absence d’immunité contre la rubéole et la varicelle selon les critères décrits ci-haut, la vaccination devra être complétée 1 mois AVANT le début de la grossesse.
- Dans le cas d’une absence d’immunité contre la rubéole et/ou la varicelle et d’une exposition potentielle en grossesse, la résidence devra consulter rapidement le bureau de santé de son établissement ou son médecin afin de déterminer la prise en charge.
- Recevoir le vaccin contre l’influenza saisonniè
- Le vaccin injectable peut être administré quel que soit le stade de la grossesse.
- Le vaccin intra-nasal est contre-indiqué en grossesse.
- Se conformer avec rigueur, comme pour tous les résidents, aux pratiques de base en prévention des infecti
- Lavage des mains.
- Équipement de protection personnelle, même en l’absence de mesures d’isolement, si contact possible avec des liquides biologiques (incluant le changement de couche en pédiatrie) et lorsqu’indiqué.
- Respecter les mesures d’isolement et de protection mises en place.
- Respecter les règles de biosécurité en laboratoire (pour les résidentes qui font des stages en laboratoire).
- Les sérologies pour le cytomégalovirus (CMV) et le parvovirus B19 ne font pas partie du bilan sérologique systématique de grossesse.
- Le respect strict des mesures de prévention des infections diminue le risque d’acquisition de ces infections vira
- La résidente doit consulter rapidement le bureau de santé de son établissement ou son médecin dans un contexte d’exposition significative ou l’apparition de symptômes pouvant être reliés à l’une ou l’autre de ces infections.
- Se référer à la section Exposition à des liquides biologiques pour les résidentes enceintes exposée
- Bien que le vaccin contre l’hépatite B ne soit pas contre-indiqué en grossesse, la vaccination contre l’hépatite B avec vérification du statut sérologique post-vaccinal doit avoir été complétée avant la planification de la grossesse.
- Se référer à la Politique de protection respiratoire pour les particularités liées à la grossesse.
Références
CDC, « Immunization of Health-Care Personnel Recommendations of the Advisory Committee on Immunization Practices (ACIP) », MMWR, Vol 60, No 7, November 25 2011.
COLLÈGE DES MÉDECINS DU QUÉBEC, «Énoncé de position : Le médecin et les infections transmises par le sang», 2004
Fédération des médecins résidents du Québec (FMRQ), « Guide d’interprétation entente collective de 2010 à 2015 »
INSPQ, «Service d’évaluation des risques de transmission d’infections hématogènes (SERTIH)», page consultée le 19 avril 2013.
MSSS, «Guide pour la prophylaxie postexposition (PPE) à des liquides biologiques dans le contexte du travail», Octobre 2011
MSSS, « Immunisation des travailleurs de la santé, des stagiaires et de leurs professeurs : recommandations », Novembre 2005
MSSS, « Programme d’immunisation du Québec, mise à jour novembre 2012 », http://msssa4.msss.gouv.qc.ca/fr/document/publication.nsf/0/6335dde40226af59852575cc0048804d?OpenDocument page consultée le 19 avril 2013.
Politique en radio protection
Dr Marc-Antoine Henry, MD résident en radiologie diagnostique
Dr Daniel Juneau, MD résident en médecine nuchléaire
Dre Louise Samson, MR. FRCP Radiologie Diagnostique
Dre Lysanne Normandeau, PhD Physique
Ce document vise à fournir de l’information sur l’exposition à la radiation qu’un résident pourrait subir dans le cadre de son travail et comment s’en protéger. Pour les résidents travaillant avec des machines productrices de rayons (intervention guidée en physiatrie ou fluoroscopie en salle d’opération) ou travaillant dans des départements d’imagerie, des notions plus approfondies de radioprotection vous seront enseigner par vos programmes.
1) Les effets de la radiation :
La radiation (rayon-x, numérisation ou produit de médecine nucléaire) est potentiellement dangereuse. Elle peut provoquer des changements chimiques dans les cellules, engendrer des mutations génétiques, être cytotoxique et tératogène. L’effet biologique observé dépend de la dose qu’on mesure en millisievert (mSv). De par les évènements nucléaires majeurs (Hiroshima, Nagasaki et Tchernobyl), on sait qu’à partir d’un seuil de radiation absorbée, il y aura assurément des répercussions physiques. On parle d’un effet déterministe. En deçà de ce seuil, la radiation a un pourcentage de chances de créer un effet biologique observable. On parle d’un effet probabilistique.
- Aucun effet déterministe n’a été observé sous le seuil de 100 mSv.
- Cataracte > 2000 mSv
- Érythème cutané > 2000 mSv
- Épilation permanente > 7000 mSv
- Risque oncologique : 5% /1000 mSv
À titre informatif, voici les doses approximatives reçues dans certains contextes:
| Examen | Dose |
| Voyage en avion | 0.0024 mSv / heure |
| Rayon-x pulmonaire AP (pour le patient) | 0.02 mSv |
| Plaque simple de l’abdomen (pour le patient) | 1 mSv |
| CT numérisation cérébral (pour le patient) | 2 mSv |
| Scintigraphie osseuse (pour le patient) | 4 mSv |
| CT numérisation abdominal (pour le patient) | 10-20 mSv |
| Gallium-67 (pour le patient) | 20 mSv |
| 1 mètre d’un patient Tc-99 | 0.03 mSv / heure |
| 1 mètre d’un patient traité avec iode I-131 | 0.50 mSv/ heure |
2) Normes de sécurité dans le cadre du travail
Dans le cadre du travail en milieux hospitalier, les résidents peuvent être exposés à des doses de radiation par le biais d’examens d’imageries (radiographie, radioscopie, étude tomodensitométrique) ou par la rencontre de patients radioactifs (traitements avec iode radioactive, ganglion sentinelle ou porteur d’implants).
Les doses limites établies par la Commission Canadienne de Sûreté Nucléaire (CCSN) et le code de sécurité de Santé-Canada pour les travailleurs des départements de radiologie / médecine nucléaire sont de 50 mSV / an ou de 100 mSv / 5 ans.
Il est à noter que ces doses n’ont jamais été atteintes par les employées des départements d’imagerie du CHUM qui travaillaient directement avec les rayons-x/substances radioactives. Pour les employés des autres départements, il va sans dire que la dose reçue est donc inférieure et minime.
3) Mesures de sécurité :
Pour minimiser la dose reçue et travailler de manière sécuritaire, les procédures suivantes sont à privilégier :
- Minimiser le temps d’exposition.
- Puisque l’intensité du rayonnement diminue avec le carré de la distance de la source. Il est recommandé de se placer loin de la source de rayonnement. Pour les rayons-x portatifs au chevet du patient, une distance de 3 mètres est jugée adéquate et sécuritaire.
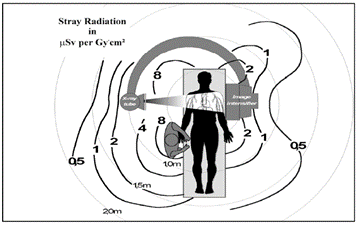
- Il est possible de se protéger des rayons par un écran physique :
- Tablier de plomb (7 à 12kg). Une épaisseur de 5mm bloque environ 95 % des rayons.
- Cache thyroïde
- Lunette protectrice
- Écran mobile / panneau à la table / personne plombée
- Pour les personnes travaillant régulièrement avec des rayons-x, le port d’un dosimètre permettant de quantifier l’exposition est obligatoire. Des retraits préventifs peuvent être effectués si nécessaire.
4) Radiation et grossesse :
La radiation peut représenter un risque pour le fœtus tout au long de la grossesse. La tératogénécité sera maximale durant le premier trimestre étant donné l’organogénèse. Par la suite les risques diminuent aux 2e et 3e trimestres. Pour ces raisons, la travailleuse enceinte est limitée à une exposition de 4 mSv durant sa grossesse.
En ce qui concerne les effets sur le fœtus, on considère qu’après 100 mSv, il y a un risque de réduction du quotient intellectuel et 1% de chance d’avoir une leucémie. Avec des doses de 1000 mSv au fœtus, il peut y avoir un retard mental sévère et une microcéphalie. Il est à noter qu’une dose au fœtus de 100mSv n’est pas atteinte par 3 numérisations pelviens.
Exemple de doses reçues par un fœtus d’une patiente lors d’examen en radiologie :
| Examen | Dose approximé au fœtus |
| CT numérisation cérébral | < 0.005 mSv |
| CT Pelvien | 25 mSv |
Il va donc s’en dire que le risque du fœtus d’une résidente enceinte exposée accidentellement à un rayon-x est nul.
5) Radioprotection en médecine nucléaire :
- a) Le patient source de rayonnement :
Lorsqu’un patient subit une épreuve diagnostique ou un traitement en médecine nucléaire, il émettra une faible dose de radiation pendant quelques heures à quelques jours, selon l’isotope injecté. Cette émission est relativement faible et ne représente par un risque majeur pour le personnel traitant et la population. Il est donc possible de donner des soins à ces patients. Les mêmes mesures de sécurité peuvent être utilisées (minimiser le temps d’exposition, maximiser la distance et mettre un écran protecteur). Dans un contexte d’urgence (code bleu), les problèmes médicaux ont une priorité absolue sur le risque de contamination.
- b) En cas d’un déversement de produits dangereux :
En théorie, il ne devrait jamais y avoir de substance radioactive à l’extérieur du département de médecine nucléaire sans la présence d’un membre du personnel de médecine nucléaire. Advenant un déversement d’une substance radioactive sans la présence d’un membre du personnel de la médecine nucléaire la démarche à suivre est la suivante :
- Faire le 5555 et dire qu’il s’agit d’un produit radioactif (code brun).
- Prévenir les personnes sur place et tenter de les éloigner du secteur contaminé.
- Limiter l’accès à la zone contaminée.
- Attendre l’arrivée de l’officier de radioprotection ou de ses délégués.
Si la contamination a lieu sur une personne, il faut enlever les vêtements contaminés, ce qui élimine environ 90% de la contamination et rincer la région en frottant légèrement. Il ne faut pas frotter fort ou avec une surface rugueuse comme une brosse, cela ferait pénétrer davantage la substance radioactive dans la peau.
- c) Traitement à l’iode radioactif et femme enceinte
Occasionnellement, des patients reçoivent de fortes doses d’iode radioactif pour traiter des cancers thyroïdiens. Immédiatement après leur traitement, ces patients peuvent émettre une irradiation atteignant 0,50 mSV/h à 1 mètre. Dans un souci de radioprotection, ils sont systématiquement hospitalisés dans une chambre conçue à cet effet à l’hôpital Saint-Luc. La porte est munie d’une pancarte indiquant clairement la présence de radiation à l’intérieur. Les femmes enceintes devraient minimiser tous les contacts prolongés et rapprochés avec ces patients. En cas d’urgences, une exposition de quelques minutes ne constituerait absolument aucun danger pour le fœtus et la mère.
Conclusion :
En résumé, la radiation est potentiellement dangereuse et de par leur travail, les résidents peuvent y être exposés. Avec des méthodes de protection simple (minimiser l’exposition, se placer à distance de la source, et utiliser des écrans), le risque est très faible voir négligeable. En respectant ces mesures, les résidents peuvent travailler et prodiguer des soins à des patients de manière sécuritaire.
Source :
- Agence internationale de l’énergie atomique : http://www.iaea.org/
- Commission internationale sur la radioprotection : http://www.icrp.org/
- « Health Physics Society » : http://www.hps.org/
- Commission Canadienne de Sûreté Nucléaire : http://nuclearsafety.gc.ca/fr/
III- Sécurité psychologique
La faculté de médecine de l’Université de Montréal, de concert avec les associations professionnelles, possède déjà une structure établie visant à la prise en charge des facteurs psychologiques comme les situations réelles ou appréhendées d’intimidation et de harcèlement (voir annexe).
Les résidents doivent être informés des ressources disponibles en cas de détresse psychologique, problèmes de dépendance à l’alcool ou aux drogues, intimidation ou harcèlement, etc.
Détresse psychologique
Si vous éprouvez des difficultés d’ordre personnel ou professionnel, incluant les problèmes de stress, vous pouvez rencontrer un des professeurs ou votre directeur de programme à n’importe quel moment au cours de l’année afin de discuter de vos problèmes et de trouver des solutions. Au besoin, le professeur ou votre directeur de programme peut vous recommander de contacter l’une des ressources disponibles. Vous pouvez aussi vous adresser d’emblée à l’une des ressources suivantes :
- BUREAU DU RESPECT DE LA PERSONNE
Le Bureau du respect de la personne – Prévention et lutte contre le harcèlement, la discrimination, le racisme et les violences à caractère sexuel est le guichet unique pour accueillir toute personne affectée par une situation de harcèlement, de violence à caractère sexuel, de discrimination ou de racisme. Sa mission est de contribuer à faire de l’Université de Montréal et de HEC Montréal des milieux de vie, d’études et de travail ouverts, inclusifs et respectueux, où chaque personne peut s’attendre à recevoir un accompagnement bienveillant et exempt de jugement dans le respect de ses attentes et de ses besoins particuliers. Dans l’accomplissement de sa mission, le Bureau du respect de la personne agit sur quatre volets :
- la prévention, par la sensibilisation, l’éducation et la formation;
- l’interventiondans le milieu suite à un signalement, par le recadrage, le coaching, la médiation et la résolution de problème;
- le traitement, par l’accueil et le suivi des plaintes de harcèlement, de violence à caractère sexuel, de discrimination ou de racisme;
- l’accompagnement, par le soutien apporté aux personnes plaignantes, aux témoins et aux personnes mises en cause.
(514) 343-7020
- BUREAU D’AIDE AUX ÉTUDIANTS ET AUX RÉSIDENTS (BAER)
Le BAER de la Faculté de médecine de l’Université de Montréal offre des services de consultation en cas de problème de santé physique et mentale ou de difficultés pédagogiques ou financières, ainsi que des services d’orientation professionnelle et de choix de carrière et d’intégration des médecins diplômés hors du Canada et des États-Unis (DHCEU). Un suivi de réponse sera donné dans les 24 à 48 heures, sauf les fins de semaine et les jours fériés.
514-343-6603
baer@meddir.umontreal.ca
medecine.umontreal.ca/communaute/les-etudiants/bureau-daide-aux-etudiants-et-residents-baer/
- PROGRAMME D’AIDE AUX MÉDECINS DU QUÉBEC (PAMQ)
Le PAMQ vient en aide aux résidents et, dans des cas particuliers, aux membres de leur famille immédiate, qui seraient en difficulté pour des problèmes de toxicomanie, alcoolisme, santé mentale, ou autres problèmes personnels. Ce programme autonome et à but non lucratif est financé par la Fédération des médecins omnipraticiens du Québec (FMOQ), la Fédération des médecins spécialistes du Québec (FMSQ), la Fédération des médecins résidents du Québec (FMRQ), le Collège des médecins du Québec (CMQ) et l’Association des médecins de langue française du Canada. Les bureaux sont ouverts du lundi au vendredi, entre 8 h 45 et 16 h 45. En cas de besoin, un médecin-conseil peut être joint les fins de semaine et les jours fériés entre 9 h et 17 h.
514-397-0888 / sans frais 1-800-387-4166
info@pamq.org
- BUREAU DE L’OMBUDSMAN DE L’UNIVERSITÉ DE MONTRÉAL
L’Ombudsman traite les demandes d’intervention des résidents qui, après avoir épuisé les recours internes à leur disposition, s’estiment victimes d’injustice ou de discrimination de la part de l’Université. Il offre des conseils sur les diverses avenues qui s’offrent à eux dans une situation donnée.
514-343-2100
ombudsman@umontreal.ca
- SOUTIEN AUX ÉTUDIANTS EN SITUATION DE HANDICAP (BSESH)
Le BSESH de l’Université de Montréal veille à la coordination des services offerts aux étudiants en situation de handicap, informe, et conseille, soutient et accompagne, sur demande, les étudiants en situation de handicap dans l’élaboration, la réalisation et la coordination de leur plan de services, évalue les progrès réalisés dans leur intégration et identifie les obstacles à cette intégration, promeut les intérêts des étudiants en situation de handicap et favorise leur intégration scolaire. Le BSESH conseille également la communauté en matière de services et de réglementation pouvant avoir des conséquences sur ces étudiants. Enfin, le BSESH offre également des opportunités d’échange sur différents thèmes sont « Gérer son anxiété », « Améliorer sa confiance en soi », « Divulguer ou pas son handicap », etc. Il est possible d’adresser une demande de support en remplissant le formulaire en ligne et en prenant un rendez-vous avec un conseiller.
514-343-7928
fortin@umontreal.ca
- CENTRE DE SANTÉ ET DE CONSULTATION PSYCHOLOGIQUE (CSCP)
Le CSCP de l’Université de Montréal a pour mission de maintenir et d’améliorer la santé physique et psychologique des étudiants en offrant des services de consultation pour des urgences mineures, des services de nutrition, de physiothérapie, des conseils infirmiers, des consultations psychologiques individuelle, des activités et capsules de prévention.
514-343-6452 / en cas d’urgence en-dehors des heures ouvrables : 514-343-7771
- FÉDÉRATION DES MÉDECINS RÉSIDENTS DU QUÉBEC (FMRQ)
Créée officiellement en 1966, la FMRQ est un syndicat professionnel qui regroupe les associations de médecins résidents des quatre facultés de médecine de Montréal, McGill, Sherbrooke et Laval à Québec dont la mission est l’étude, la défense et le développement des intérêts économiques, sociaux, moraux, académiques et professionnels des syndicats et de leurs 3 600 membres.
514 282-0256 ou 1-800-465-0215
fmrq@fmrq.qc.ca
Intimidation et harcèlement
Si vous jugez être victime d’une situation d’intimidation ou de harcèlement de la part d’un professeur, d’un collègue de travail, d’un employé ou de toute autre personne, dites-vous que vous n’avez pas à accepter un tel comportement.
Il faut avertir immédiatement le responsable du stage, la directrice ou le directeur adjoint de programme pour lui expliquer la situation.
La direction du programme demandera au résident de communiquer avec le Bureau du respect de la personne pour avoir le support optimal dans ce genre de circonstance.
- Notez les détails des incidents : date, heure, lieu, noms des témoins, gestes posés, mots prononcés, vos sentiments, vos réactions, à qui vous en avez parlé. Conservez tout élément de preuve (par exemple, une lettre ou un courriel).
- Si vous êtes à l’aise de le faire, dites clairement à la personne concernée que son comportement est importun, offensant, intimidant ou humiliant. Vous pouvez le faire verbalement, de préférence en présence d’un témoin, ou par écrit (conservez une copie).
- Sinon, parlez-en, ou encore signalez la situation par écrit, à l’une des personnes suivantes, pour qu’elle puisse intervenir : responsable de stage, directrice ou directeur adjoint de programme, directeur de département ou vice-doyen aux études médicales postdoctorales.
- Cette personne tentera de remédier à la situation en prenant les mesures appropriées, en consultation avec la vice-doyenne aux études médicales postdoctorales. La médiation est le moyen privilégié par l’Université pour résoudre le conflit.
- Rappelez-vous que le Bureau du respect de la personne de l’Université peut vous conseiller et vous offrir son soutien (voir section « Aide aux résidents »).
- Advenant que la situation ne soit pas résolue à votre satisfaction, ou si elle le juge approprié, le vice-doyen aux études médicales postdoctorales vous rencontrera et rencontrera aussi, séparément, la ou les personnes concernées. Le directeur du département universitaire du professeur participera à ces rencontres, et un représentant du Bureau de la personne peut aussi être présent.
- À toute étape du processus, si la situation le justifie, le directeur de département peut prendre des mesures pour éviter que la situation ne se reproduise.
- Si vous ne désirez pas participer à la médiation ou si la situation n’est pas résolue à votre satisfaction, vous pouvez déposer une plainte formelle au Bureau du respect de la personne, lequel fera suivre la plainte au recteur de l’Université qui, le cas échéant, demandera une enquête administrative. Suite à cette enquête, le Recteur peut saisir le Comité de discipline de l’Université pour décision.
- Lorsque la personne en cause est un employé d’un établissement, le dossier sera confié à la direction des ressources humaines de cet établissement.
- Si la situation implique un étudiant ou un autre résident, la vice-doyenne peut faire des recommandations aux personnes responsables de son programme.
- Dans tous les cas, vous serez informé des mesures qui auront été prises, par la Faculté, l’Université ou l’établissement
Sécurité professionnelle
Protection contre allégations de mauvaise pratique
- Il est entendu que les établissements d’enseignement assurent les résidents contre les poursuites médicales.
- Il est entendu que les résidents doivent compter sur une protection légale lorsqu’ils agissent au sein de comités universitaires et/ou hospitaliers pouvant faire l’objet de recours légaux.
Assistance à la divulgation
- Il doit exister dans les programmes, des mécanismes de support pour les résidents en cas d’incident professionnel majeur.
- Les programmes doivent promouvoir le fait que les résidents puissent relater les situations qu’ils jugent dangereuses pour eux, pour le personnel ou les patients sans crainte de représailles.
- Les programmes doivent promouvoir la divulgation par les résidents de manquements à la déontologie, dans un contexte de confidentialité exempt de représailles.
Confidentialité
- Le dossier académique du résident est confidentiel.
- Les membres du comité de programme, du comité de compétence et du comité d’évaluation signe annuellement un contrat de confidentialité.
- Les informations accessibles au comité d’évaluation ne doivent être divulguées que lorsque des dispositions de remédiation impliquant des acteurs autres que les membres du comité sont à mettre sur pied. Ces informations ne devraient qu’exceptionnellement être transmises par une personne autre que le directeur de programme.
- Les évaluations et les plaintes faites par les résidents doivent être traitées de façon à assurer l’anonymat des résidents autant que possible. De façon générale, le directeur de programme devrait agir comme facilitateur dans les démarches du résident.
IV- Politiques spécifiques de notre programme
Grossesse pendant la résidence en anesthésiologie
Journée régulière
Lorsque la résidente enceinte ne peut réaliser la tâche clinique quotidienne lui permettant de rencontrer les objectifs du stage qu’elle effectue, mettant ainsi le succès de son stage en péril, deux situations sont possibles :
- Assigner la résidente à un autre stage dont les conditions permettent à la résidente de satisfaire aux objectifs de ce stage en particulier.
- Si cela s’avère impossible, la résidente devra obtenir un certificat médical prescrivant un arrêt de travail.
Stage avec limitation
En raison des inductions au masque, les résidentes enceintes peuvent ne pas effectuer de stages d’anesthésie pédiatrique pendant leur grossesse si elle le désire. Par contre, les stages d’anesthésie obstétricale se poursuivent en milieu pédiatrique.
La présence dans les salles où la radiation est utilisée est à proscrire.
Garde
Pour la garde, à moins d’un avis médical contraire, l’entente collective des médecins résidents s’applique. Notamment, les gardes s’arrêtent à 20 semaines de grossesse.
Risque biologique
Les centres hospitaliers appliquent généralement les directives publiées par le ministère de la santé et des services sociaux lorsqu’il y a exposition à des liquides biologiques dans un contexte professionnel. En cas d’exposition, veuillez appeler le bureau de santé de votre hôpital et suivre les consignes qui vous seront données.
https://publications.msss.gouv.qc.ca/msss/fichiers/2018/18-338-01W.pdf
Cours / formations offerts par le programme
- Cours de sciences de base
-
- Cours sur les systèmes antipollution (La machine – CSB Bases de l’anesthésie et complications)
- Cours sur la prévention des infections (Infection; Prévention / Nosocomial / Antibio / Pharmaco – CSB Bases de l’anesthésie et complications)
- Cours sécurité (Complications sécurité – CSB Bases de l’anesthésie et complications)
- Cours sur le consentement éclairé (Aspects légaux – CBS Gestion et droit)
- Bloc de CSB « Savoir faire »
- Simulation
- Catastrophes en anesthésiologie incluant une séance de formation sur le « debriefing ».
- Atelier « sécurité » Dr Tanoubi
- Formations
-
- Ateliers sur le civisme et la discrimination (Bureau du respect de la personne).
- Abus de substances (Dr Martin Talbot)
- Fatigue professionnelle et risque de suicide (Dr Brouillette)
